El sueño, en cuanto acto de dormir, es un estado de reposo uniforme de un organismo.
En contraposición con el estado de vigilia (estar despierto), el sueño se caracteriza por:
- bajos niveles de actividad fisiológica (presión sanguínea, respiración, latidos del corazón)
- respuesta menor ante estímulos externos.
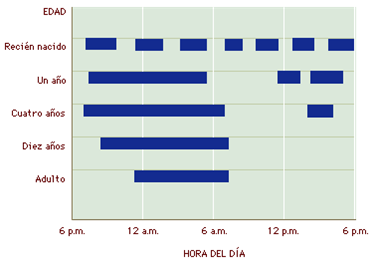
Cuando se nace se duerme diariamente alrededor de 20 horas, un adulto joven en promedio duerme de 7 a 9 horas y pasados los setenta años se espera que se duerma entre 4 a 6 horas diarias.
En 1968, A. Rechstchaffen y A. Kales publicaron un manual de clasificación del sueño en diferentes etapas, clasificación que hoy en día sigue aún vigente (A Manual of Standarized Terminology, Techniques and Scoring System for Sleep Stages of Human Subjects).
Fases del Sueño
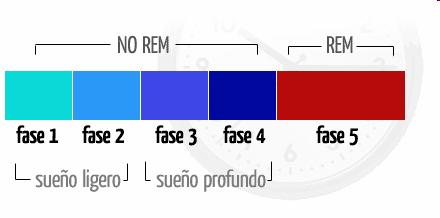
El sueño se subdivide en 2 grandes etapas:
- MOR: etapa caracterizada por movimientos oculares rápidos (en inglés, REM, rapid eye movement).
- NMOR (sin movimientos oculares rápidos). A su vez, la etapa NMOR se subdivide según la profundidad del sueño (de menor a mayor) en fase I, fase II, fase III y fase IV.
A medida que se profundiza el estadio de sueño, el cuerpo se va relajando cada vez más, permitiendo, de esta manera, un descanso mejor.
Durante la fase REM de sueño, se produce una relajación muscular profunda que evita que el sujeto actúe sus sueños y de esta manera se lesione.
Esta relajación es muy importante y quedan exceptuadas de ella solamente el diafragma y los músculos extra oculares.
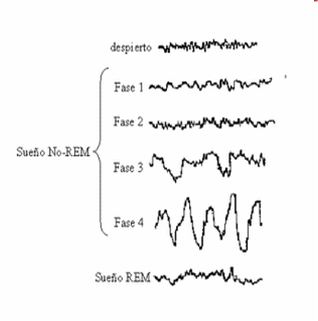
Sueño MOR: el cerebro está muy activo, el tronco cerebral bloquea las neuronas motrices de manera que no nos podemos mover. Existe un característico movimiento de los globos oculares bajo los párpados. í?sta es la fase donde soñamos y captamos gran cantidad de información de nuestro entorno debido a la alta actividad cerebral que tenemos.
Sueño NMOR:
- Fase 1 (Adormecimiento): estado de somnolencia que dura unos minutos. Es la transición entre la vigilia y el sueño. Se pueden dar alucinaciones tanto en la entrada como en la salida de esta fase. (5% del sueño).
- Fase 2 (Sueño ligero): Disminuyen tanto el ritmo cardíaco como el respiratorio. Variaciones en el tráfico cerebral, períodos de calma y súbita actividad. Es más difícil despertarse que en la fase 1. (50% del sueño).
- Fase 3: Fase de transición hacia el sueño profundo. Dura 2 – 3 minutos aproximadamente.
- Fase 4 (Sueño Delta): Fase de sueño lento, las ondas cerebrales en esta fase son amplias y lentas así como el ritmo respiratorio. Cuesta mucho despertarnos estando en esta fase. Dura 20 minutos aproximadamente. No suelen producirse sueños (20% del sueño).


Los periodos de REM tienen mayor duración al final de la noche, de ahí que recordemos con más frecuencia â??el último sueñoâ? antes de despertar en la mañana.
Alrededor del 90% de las personas que se despiertan durante la fase REM afirman que estaban soñando. Los periodos REM se alargan a medida que avanza la noche.
Función del sueño MOR – Teorías
- La memoria se consolida durante el REM, en particular la memoria espacial y la memoria motora o de procedimiento, más que la memoria episódica, aunque esta última posee mayor significado interpretativo Psicodinámico. Karni y colaboradores demostraron que individuos que tenían de resolver un examen de discriminación visual, mejoraban su capacidad discriminatoria después del sueño y que lo último no ocurría si se los despertaba durante el REM. La interrupción del sueño â??no-REMâ? o de ondas lentas por otro lado no afectó la mejoría visual interpretativa post-dormital de adquisición reciente. Las memorias remotas que se encuentran ya consolidadas no se deterioran después de la interrupción del REM.
- La supresión total de secreción de monoaminas durante el REM es requerida por el cerebro, con el objeto de â??desensibilizarâ? o de reactivar los receptores monoaminérgicos cerebrales. A favor de esta teoría existe el hecho de que la deprivación de sueño tiene efectos antidepresivos, y de que las drogas antidepresivas suprimen -al menos a corto plazo- el sueño REM. En contraste, la concentración de acetil colina -neurotransmisor esencial de la memoria- se encuentra aumentada en el REM. Los ancianos con menos REM tienen por consiguiente menos acetil colina. Como resultado, su memoria es sub-óptima.
- La teoría ontogenética del sueño REM define el rol crucial que este tiene durante el desarrollo cerebral (â??ontogénesisâ?). De ahí la razón de que los recién nacidos gasten 80% de su tiempo en el sueño REM. Entre más maduro al nacer, como ocurre con los delfines, hay menos concentración de REM en la totalidad del sueño. Entretanto, los ancianos sólo asignan 10% del sueño a la fase REM y tal vez por eso, â??loro viejo no aprende a hablarâ?.
La estructura normal de sueño se modifica cuando la persona ha dormido menos de lo habitual en la/s noche/s anterior/es. En estos casos, el sueño no se recupera en cantidad sino en calidad, por lo que aumenta el porcentaje de sueño de ondas lentas y sueño MOR.
Asimismo, si durante la siesta aparece sueño de ondas lentas, en el sueño nocturno la cantidad de fase III-IV será menor, ya que lo habremos ‘gastado’. Este fenómeno es extremadamente interesante en los afectados de insomnio, ya que en ellos las siestas actúan como mantenedores del insomnio, al hacer que el sueño nocturno sea más superficial. Por ello, entre las primeras medidas terapéuticas aplicaremos la eliminación total de los episodios de sueño diurno.
Uno de los descubrimientos más importantes de la investigación sobre la privación de sueño es que las personas que están privadas de sueño se convierten en durmientes con un sueño más eficiente. Concretamente, en su sueño hay una proporción más alta de ondas lentas (fases 3 y 4), lo que parece servir a la principal función de recuperación.
Anatomía del sueño
- Región anterior del hipotálamo, área del prosencéfalo basal (sueño).
- Región posterior del hipotálamo, área del mesencéfalo (vigilia).
La regulación neuronal del ciclo vigilia – sueño se efectúa a través de dos sistemas antagónicos:
- Un sistema que activa el estado de vigilia por medio de la formación reticulada ascendente y los núcleos del hipotálamo posterior ventral
- Un sistema que favorece el sueño al inactivar el sistema de vigilia: medula oblonga, núcleo del haz solitario, núcleo del rafé, hipotálamo ventromediano y núcleos preóptico del hipotálamo.
La evolución cíclica de la secreción de los neurotransmisores a nivel de los distintos núcleos de los dos sistemas antagonistas conduce, alternativamente, al estado de vigilia y al estado de sueño.
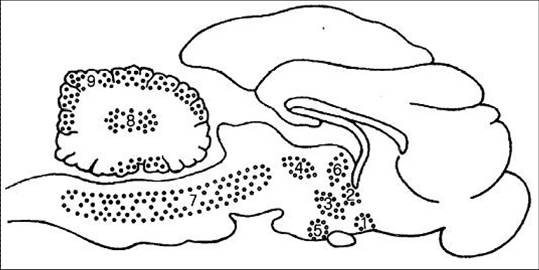
Diversas regiones muestran la respuesta oscilatoria de la pO2 cerebral del gato. Punteadas en el esquema: corteza piriforme, región preóptica, hipotálamo medial, hipotálamo posterior, amígdala basal, formación reticulada talámica, formación reticulada del tronco cerebral, núcleos cerebelosos y corteza cerebelosa. Se puede asociar a redistribución de flujo sanguíneo cerebral.
El control neural de los ritmos circadianos se encuentran en la región ventral-anterior del hipotálamo, en los núcleos supraquiasmaticos.
Las lesiones en estos núcleos producen una desorganización de los ciclos de vigilia -sueño así como de los ritmos de reposo-actividad, temperatura, y alimentación.
Las neuronas monoaminérgicas están en:
- locus coeruleus (LC, con actividad noradrenérgica)
- núcleos del Rafe (NR, con actividad serotonérgica)
- núcleo tuberomamilar (TMN, con actividad histaminérgica)
Estas neuronas descargan más rápido durante el alerta, más lento durante el estadío NREM y dejan de descargar durante el estadío REM.
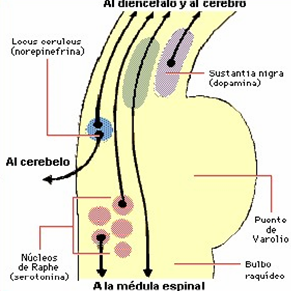
Neurotransmisores y moduladores del ciclo vigilia sueño
- Serotonina (5-HT): la destrucción de células ricas en 5-HT a nivel de los núcleos del rafé dorsal, provoca inicialmente insomnio que va, sin embargo, seguido de una recuperación lenta del sueño.
- Catecolaminas: la noradrenalina y la dopamina juegan un papel importante en el estado de vigilia y en el sueño MOR. La concentración de noradrenalina, por ejemplo, es alta a nivel del locus cerúleos, que controla el sueño MOR.
- La acetilcolina, cuya acción se opone a la de las catecolaminas, es importante para el desencadenamiento y mantenimiento del sueño MOR y al parecer ejerce un papel modulador..
- El ácido gamma – aminobutírico (GABA) es un neurotransmisor inhibidor, presente en aproximadamente el 30 – 40% de las células cerebrales.
En el estadío REM, al estar inhibidas las neuronas monoaminérgicas, las neuronas del núcleo pedúnculo pontino y el tegmental laterosdorsal (PPT-LDT) se liberan de la inhibición que éstas ejercen y son las responsables de generar el sueño REM.
La descarga de las neuronas monoaminérgicas durante el alerta inhibe al área preóptica ventrolateral (VLPO), el cual al no descargar GABA sobre dichos grupos, desinhibe la descarga de las primeras.
Sonambulismo

El sonambulismo es un trastorno del sueño que suele producirse durante la etapa IV del sueño no REM, en el que éste suele acompañarse de determinados movimientos físicos.
Insomnio
El insomnio es una de las enfermedades del sueño más comunes.
Aunque generalmente se concibe el insomnio únicamente como la dificultad para iniciar el sueño, lo cierto es que la dificultad para dormir puede tomar varias formas:
- Dificultad para conciliar el sueño al acostarse (insomnio inicial, el más común de los tres).
- Despertarse frecuentemente durante la noche (insomnio intermedio).
- Despertarse muy temprano por la mañana, antes de lo planeado (insomnio terminal).
Esto impide la recuperación que el cuerpo necesita durante el descanso nocturno, pudiendo ocasionar somnolencia diurna, baja concentración e incapacidad para sentirse activo durante el día.
CIE-10 F51.0, G47.0
CIE-9 780.5 307.4, 780.5
Causas del insomnio
- Situaciones de estrés temporal.
- Las condiciones del hábitat en el que se descansa.
- Hábitos irregulares del sueño, así como cambios frecuentes de horarios a la hora de irse a dormir o de levantarse.
- Malos hábitos alimenticios.
- Consumo de té, café, alcohol, bebidas cola, tabaco y otras drogas.
- Deprivación alcohólica o a otras sustancias depresoras.
- Efecto secundario de medicamentos.
- Estrés post-traumático.
Farmacología del sueño
La industria farmacéutica viene desarrollando sustancias hipnóticas para el tratamiento del insomnio des de principios de siglo. Los productos elaborados hasta la actualidad se pueden engloban en 3 grandes grupos de hipnóticos:
- Primera generación
- Segunda generación
- Tercera generación
Hipnóticos de primera generación:
En 1903 las indústrias farmacéuticas elaboraron el primer sedante-hipnótico: el barbital, del grup de los barbitúricos.
Los barbitúricos se utilizaron ámpliamente hasta la década de los 50, pero aún así, no tuvieron demasiada buena acogida por el alto riesgo de adicción que presentaban y por el peligro de muerte por sobredosis. De hecho, en muchos casos fueron utilizados como instrumento para el suicidio, ya que las dosis altas de barbitúricos provocan la entrada en coma y la parada respiratoria o cardíaca, efectos que se potencian si se combinan con el alcohol.
En la década de los 50, concretamente en 1955 comenzaron a comercializarse nuevos productos, como el Miltown (meprobamato), los cuales se llamaron tranquilizantes menores en lugar de sedantes-hipnóticos. Aunque inicialmente su acogida fue muy buena, rápidamente se puso de manifiesto que eran tan adictivos y peligrosos como los barbitúricos. El hidrato de cloral, la metaqualona y la glutetimida son otros hipnóticos de primera generación que en la actualidad ya no se usan.
Los hipnóticos de segunda generación:
En la década de los 60 se introdujeron en el mercado las primeras benzodiazepinas (derivados de la 3H-1,4-benzodiazepina). Concretamente, en 1960 los laboratorios farmacéuticos Roche comercializaron el Librium (clordiacepóxido) y el Valium (diacepán) poco después, en 1962. Desde entonces y hasta la actualidad, las benzodiazepinas han sido las sustancias más ámpliamente utilizadas para el tratamiento del insomnio.
Como principal ventaja respecto los barbitúricos está la reducción de los efectos secundarios y que no son letales a dosis altas (producen estupor benzodiazepínico). De todas maneras, las benzodiazepinas tampoco son aún un fármaco ideal para combatir el insomnio y la ansiedad, ya que provocan dependencia y tolerancia.
Los hipnóticos de tercera generación:
Hace unos años se han introducido en el mercado nuevos hipnótics no benzodiazepínicos: las ciclopirrolidonas (zopiclona) y las imidazopiridinas (zolpidem). Estos nuevos hipnóticos parece que disminuyen la dependencia y la tolerancia de las benzodiazepinas, además de promover u sueño de mejor calidad (mayor cantidad de fase III-IV).
Funciones psicológicas del sueño
La principal función del sueño es reparar el organismo para poder seguir la vida en condiciones óptimas. Es una función fisiológica, pero en el sueño aparecen materiales cognitivos de difícil interpretación y con un alto contenido emocional, a los que se muchas veces se les da muy diversas interpretaciones. Algunos autores como Hobson lo consideran como un producto fisiológico que debería ser olvidado cuanto antes, como así sucede en realidad (Hobson, 1997). Otros autores siguen manteniendo y fundamentando fisiológicamente la teoría de Freud de que son deseos reprimidos que surgen en momentos en los que baja la censura (ver modelo de Solms (1997)).
Funciones psicológicas del sueño
La función psicológica que más consenso ha despertado ha sido que el sueño REM consolida nuestra memoria y que la recuperación de nuestros recuerdos es más efectiva después de un buen sueño. Sin embargo, ni siquiera esta función es aceptada de forma universal (ver por ejemplo Vertes, 2000) Este autor propone que la función primaria del sueño REM es puramente fisiológica y consiste en proporcionar al cerebro una estimulación que necesita para recuperarse del sueño profundo.
Funciones psicológicas del sueño
Resumiendo podemos afirmar que el sueño actúa sobre nuestra memoria emocional activando los circuitos cerebrales asociados a la emoción, como la amígdala y el sistema límbico y desactivando el control consciente de la corteza frontal y la entrada y salida de estímulos desactivando partes del tronco cerebral.
Se plantea la hipótesis de que lo que consolida el sueño es la actitud, entendida como preparación a actuar (Bull, 1951), en la que se inhibe la acción, y al inhibirse la acción aparece el componente emocional, en el mismo sentido que da Frijda (1989) a las emociones como preparaciones a actuar.
Hormonas y sueño
El papel de las hormonas en la regulación del ciclo vigilia – sueño cada vez se conoce mejor.
Los ritmos circadianos de sustancias hormonales como la hormona del crecimiento (GH), el Cortisol, la Melatonina (MLT) y la prolactina (PRL) inducidos en gran parte por los «zeitgebers» (relojes internos o endógenos) acompañan el proceso del ciclo vigilia – sueño.
El nivel sérico de varias hormonas presenta variaciones diurnas en función del ciclo vigilia – sueño.
Los niveles en porcentajes del Cortisol y la hormona adrenocorticotrópica (ACTH) son mas bajos hacia la media noche y los mas altos hacia las 6 de la mañana.
La GH alcanza su máximo nivel poco después de que el sujeto se queda dormido.
Hormona del crecimiento: el pico máximo de la GH coincide con la presencia de sueño delta profundo, es decir, estadios 3 y 4 del sueño NoMOR. Se conoce la existencia de un pulso de secreción en las dos primeras horas de sueño que se asocia al sueño lento profundo y alcanza niveles hasta de 60 ng/ml. La secreción de GH depende de la edad, por encima de los 50 años no existe liberación de GH durante el sueño y esto coincide con disminución fisiológica progresiva con la edad de los estadios 3 y 4.
Existe una relación entre la arquitectura del sueño y la secreción de la GH. Si el sueño y algunas fases pueden ser «modulados» por la temperatura, el sueño puede ser por si, mismo «factor desencadenante» de otros ritmos como los de determinadas hormonas.
La melatonina: la MLT se empieza a segregar de acuerdo con el ciclo luz oscuridad e induce la aparición del sueño. Se produce a partir de la serotonina principalmente en la glándula pineal y su síntesis depende de las condiciones de luz ambiental. Los niveles durante la noche son más altos entre los 1 y 5 años de edad, luego disminuye constantemente hasta la pubertad a un 75%.
La prolactina: la PRL aumenta su secreción en forma continua durante la noche y alcanza la concentración más alta antes de terminar el período de sueño entre las 5 y 7 a.m. La concentración cae rápidamente una vez se despierta el individuo y mantiene niveles estables durante el día.
La hormona adrenocorticotrópica y el cortisol: la ACTH no se produce en la primera mitad del período de sueño, se secreta por medio de una serie de episodios cuya acumulación produce los niveles más altos al despertar y la secreción de cortisol sigue un patrón similar. Existe una relación entre el ritmo biológico de la temperatura y el del sueño. Por un lado, la hora de acostarse sobreviene cuando la temperatura comienza a bajar. Por otra parte, parece que existe una relación entre el máximo de sueño paradójico, en la segunda parte de la noche y el mínimo térmico.
Las Adenosinas: durante el proceso de inducción del sueño, la concentración de ATP, de ADP y AMP aumenta en las células cerebrales promoviendo el estado de reposo.
Neuropéptidos: en 1910, Pieron descubrió que la administración de una muestra de liquido cefalorraquídeo (LCR) de un perro dormido realizada a un perro despierto, provocaba el sueño en éste último. En 1963, Monnier descubrió la existentes del DSIP (Delta Sleep Inducing Peptide). El DSIP existe hoy en forma sintética. A partir de entonces, se han aislado otros péptidos en el LCR y en la orina, principalmente: el Sleep Promoting Factor (Openheimer), los Motor Holter Activities Reducing Factors (Borbely), la arginina, la MLT y el factor S. La regulación exacta del ciclo vigilia – sueño esta lejos de ser conocida, dado que en él intervienen influencias a largo plazo (temperatura, estación del año, ciclo menstrual).
Función del sueño
- En la primera mitad del siglo pasado cobró importancia la teoría de la recuperación y reparación metabólica.
- En la segunda mitad del mismo siglo cambió esta concepción por el hallazgo del Sueño MOR.
- Sin embargo, a pesar de numerosos descubrimientos en este campo, en la actualidad de la función del sueño poco se sabe. Existen varias hipótesis sobre su función aunque en definitiva no se conoce cual es. De todas maneras se plantean las funciones reparadora, homeostática y de consolidación de algunas funciones cognoscitivas, según se trate de una u otra de las dos grandes fases del dormir, el estado de Sueño MOR o el estado de Sueño NoMOR.
Dr. Bernardo Sonzini Astudillo









Hola, sobre la función del sueño MOR teorías, la información la saco de algún libro, artículo ? estoy recopilando información y necesito fuentes. le agradecería
Mi hijo presenta signos de sindrome de asperger aunque no ha sido un diagnostico comprobado y una de las causas probables estan asociadas con la neurotransmision monoaminergica en la region prefrontal y/o las proteinas de «andamiaje sinoptico» asociadoas a la constitucion de circuitos estables durante el proceso del desarrollo neural… No entiendo que significa esto y me gustaria que me ayudaran.. Aparte de que mi hijo desde que nació hasta los 2 años y medio despertaba de tres a dos veces por la noche y en el dia de bebe dormia muy poco y despues del año no dormia nada durante el dia.. me gustaria saber si este es un indicador de asperger?
Tengo muchos problemas durante la madrugada por lo regular me duermo rapido, pero por la madrugada me despierto sintiendo algo extrano, pesadillas, ansiedad, miedo, cabe decir que tengo problemas hormonales. Tengo miedo de perder la mente, porque asi me siento. El Dr. me dio restoril pero me sentia muy mareada, y rara, por favor ayudenme, espero respuesta, gracias.
busco definicion de neurotrasmisores y la funcion de cada una de ellas
Hola Dr. en realidad me encuentro bloqueda, estoy haciendo un trabajo de inteligencia y debo abordarla anatomica y fisiologica y los neurotransmisores q afectan, la verdad he buscado informacion pero no se como abordarla, ya que una de las cosas que he encontrado es que no esta localizada en algun lugar específico del cerebro mas bien se debe a la cantidad de sinapsis que haga, mayor inteligencia. Orienteme por favor
Gracias por la info
Hola Silvia, el síndrome del tíºnel carpiano tiene como origen la compresión anatómica por el ligamento transversal del carpo a nivel de la mano. La clínica habitual es el adormecimiento de la mano en horarios de la madrugada y que llega a despertar al paciente por la molestia de mano dormida. Frecuentemente se puede evidenciar que el paciente es un trabajador de tareas manuales (costurera, computación y teclados, carpintería, etc.).
La confirmación del diagnóstico se realiza con un estudio funcional eléctrico de la mano llamado EMG (electromiograma) aunque la clínica es suficiente para el diagnóstico.
Dentro de los tratamientos posible se comienza con fisioterapia de la mano y/o colocación de una férula (yeso o muñequera rígida), el tratamiento definitivo es el quiríºrgico con la incisión de dicho ligamento con la consiguiente liberación del nervio Mediano.
Dentro de las alternativas técnicas está a cielo abierto que es una incisión palmar de 6 cm, o la técnica endoscópica que se realiza una incisión mínima (9 mm) en el pliegue de la muñeca y se realiza la sección del ligamento con visión por video. Ambas son ambulatorias.
Recomiendo la técnica endoscópica ya que es menos molesta, no deja cicatriz en la palma, la rehabilitación es inmediata y es mucho más estética.
Le prometo realiza una ampliación de este tema en el futuro.
Cordialmente